Intubazione endotracheale in pazienti pediatrici: i dispositivi per le vie sovraglottiche
L’intubazione endotracheale (ETI) nei bambini è fortunatamente rara e il nostro tasso di successo al primo passaggio potrebbe sicuramente apportare qualche miglioramento
È difficile confrontare l’efficacia di varie tecniche avanzate delle vie aeree nei bambini.
Ci sono implicazioni etiche, certo, ma anche marcate differenze di età e di potenziale eziologia dell’arresto.
Esamineremo le vie aeree avanzate in caso di arresto cardiaco/respiratorio.
Tenete presente che ci sarà sempre una differenza nei tempi e nelle competenze tra l’arresto cardiaco extraospedaliero (OHCA) e l’arresto cardiaco intraospedaliero (IHCA).
Ci sono pochi studi reali che confrontano i trattamenti avanzati delle vie aeree utilizzati durante la gestione dell’arresto cardiaco nei bambini.
Ci sono ancora meno studi sull’uso delle vie aeree sopraglottiche (SGA) nei bambini. La maggior parte di questi sono studi osservazionali.
L’ILCOR attualmente raccomanda l’intubazione endotracheale (ETI) come il modo ideale per gestire le vie aeree durante la rianimazione
Affermano inoltre che le vie aeree sopraglottiche sono un’alternativa accettabile alla ventilazione standard con pallone-valvola-maschera (BVM).
Ci sono pochissimi studi clinici sui bambini su cui si basano queste raccomandazioni (e certamente nessuno di progettazione rigorosa negli ultimi 20 anni).
A causa di questa mancanza di prove, hanno commissionato uno studio come parte della Pediatric Life Support Task Force.
Lavana et al. (2018) hanno effettuato una revisione sistematica e una meta-analisi sull’uso di interventi avanzati sulle vie aeree (ETI vs SGA), rispetto alla sola BVM, per la rianimazione di bambini in arresto cardiaco.
Sono stati identificati solo 14 studi. 12 di questi erano idonei per l’inclusione nella meta-analisi.
Erano per lo più concentrati su OHCA.
C’era un alto rischio di bias e quindi la qualità complessiva delle prove era nell’intervallo da basso a molto basso.
La misura di esito chiave era la sopravvivenza alla dimissione ospedaliera con un buon esito neurologico.
L’analisi ha suggerito che sia ETI che SGA non erano superiori a BVM.
Quindi ora, copriamo parte della letteratura sull’uso dei dispositivi per le vie aeree sopraglottiche.
Questi sono per lo più basati su studi negli adulti.
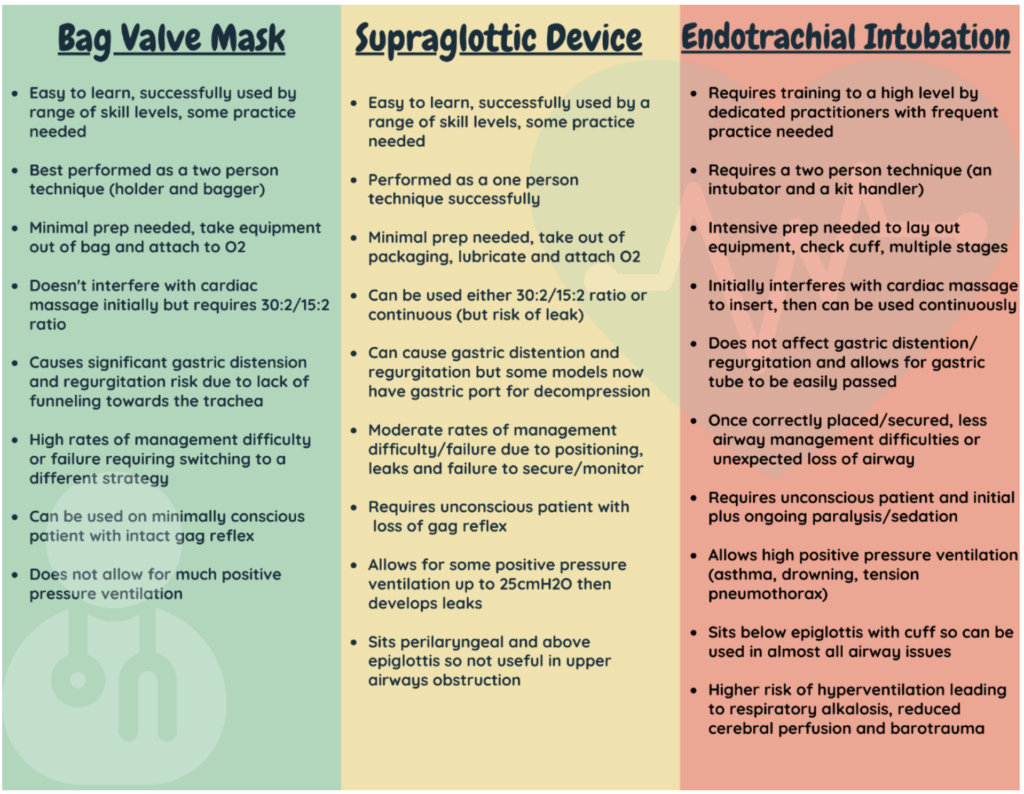
Il dispositivo di ventilazione ideale
- …è facile da configurare e inserire da chiunque, quindi non importa quale sia la composizione della squadra
- …è veloce da installare e veloce da inserire. Ciò riduce il tempo sottratto ad altre attività importanti e consente l’importantissima “larghezza di banda”
- …consente il minimo rischio di aspirazione
- …fornisce una tenuta ermetica per consentire pressioni elevate delle vie aeree, se necessario
- …è abbastanza robusto che il paziente non può morderlo e interrompere la propria fornitura di ossigeno
- …fornisce un’opzione per decomprimere lo stomaco tramite lo stesso dispositivo
- …ha un rischio minimo di spostamento accidentale o perdita delle vie aeree una volta inserito
Se questo sembra troppo bello per essere vero, lo è.
Nessun dispositivo combina tutte queste caratteristiche essenziali.
Questo ci lascia decidere quale è più adatto al paziente di fronte a noi.
È molto difficile confrontare gli SGA con i tubi endotracheali (ETT)
Un ETT è una ” via aerea definitiva ” che fornisce protezione contro l’aspirazione. Ciò non significa che le SGA siano un’opzione “minore”.
Un SGA è ancora una ” via aerea avanzata ” e più efficace rispetto all’utilizzo di una tecnica pallone-valvola-maschera.
È importante ricordare che le vie aeree avanzate hanno i loro pro e contro.
Sebbene possano migliorare la probabilità di sopravvivenza dei pazienti con un buon recupero neurologico, possono essere associate complicazioni.
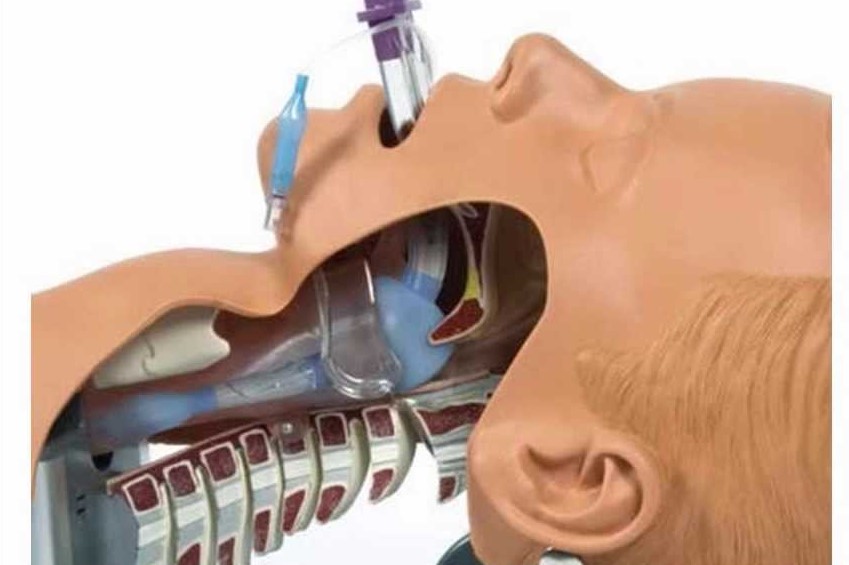
Intubazione endotracheale: la scienza dietro le vie aeree sopraglottiche
Allora cosa dice la scienza? Ci sono pochi studi sui bambini, ma sono stati pubblicati diversi articoli seminali sulle tecniche avanzate delle vie aeree negli adulti.
Sebbene non siano direttamente correlati ai bambini, sollevano alcuni interessanti punti di confronto tra i dispositivi.
Questo studio multicentrico, randomizzato, è stato condotto da paramedici in quattro servizi di ambulanza in Inghilterra.
Ha confrontato i dispositivi sopraglottici con l’intubazione tracheale in pazienti adulti con OHCA osservando il loro effetto sull’esito neurologico funzionale.
Questo studio ha incluso solo pazienti di età superiore ai 18 anni.
Non hanno trovato differenze statisticamente significative nell’esito a 30 giorni (la misura dell’esito primario) o nello stato di sopravvivenza, tasso di rigurgito, aspirazione o ROSC (risultati secondari).
C’era una differenza statisticamente significativa quando si trattava del successo iniziale della ventilazione.
Le vie aeree sovraglottiche hanno richiesto meno tentativi, ma il loro uso comporta anche una maggiore probabilità di perdita di una via aerea stabilizzata
Che cosa significa questo? La principale preoccupazione che viene sbandierata quando si discute di SGA è il rischio più elevato di aspirazione. Se non ci fosse differenza di rischio, cambierebbe idea?
Si trattava di uno studio clinico multicentrico randomizzato in Francia e Belgio che esaminava l’OHCA per un periodo di 2 anni. Anche in questo studio sono stati arruolati adulti di età superiore ai 18 anni.
Hanno esaminato la non inferiorità di BVM vs ETI per quanto riguarda la sopravvivenza con esito neurologico favorevole a 28 giorni.
Le squadre di intervento erano composte da un autista di ambulanza, un’infermiera e un medico di emergenza.
Il tasso di ROSC era significativamente maggiore nel gruppo ETI ma non c’era differenza nella sopravvivenza alla dimissione .
Nel complesso, i risultati dello studio sono stati inconcludenti in entrambi i casi.
Se la sopravvivenza alla dimissione non è compromessa, dovremmo tutti dedicare del tempo alla formazione e al mantenimento della competenza o l’intubazione endotracheale dovrebbe essere mantenuta solo per coloro che la praticano regolarmente nel loro lavoro quotidiano?
Questo progetto di crossover multiplo randomizzato a cluster è stato eseguito da paramedici/EMS in 27 agenzie.
Ha esaminato i pazienti adulti sottoposti a intubazione con tubo laringeo o endotracheale e la sopravvivenza a 72 ore.
Ancora una volta, includevano solo adulti di età superiore ai 18 anni con arresto cardiaco non traumatico.
Hanno trovato un tasso di sopravvivenza migliorato “modesto ma significativo” nel gruppo LMA e questo è correlato a un tasso più elevato di ROSC.
Sfortunatamente, questo studio includeva molti potenziali distorsioni e il disegno dello studio potrebbe non essere abbastanza robusto per sostenere il livello di differenza.
Il tasso di sopravvivenza potrebbe essere spiegato dal successo al primo passaggio e dal minor tempo speso “fuori dal petto” durante la rianimazione iniziale? Nessuno studio è perfetto.
Valuta sempre in modo critico te stesso e controlla se i risultati dello studio sono applicabili alla tua popolazione locale e alla tua pratica prima di cambiare qualsiasi cosa.
Più domande che risposte
Dopo aver letto la scienza (e per favore, tuffatevi più a fondo in quei documenti e valutateli voi stessi), affrontiamo alcune domande comuni.
Gli SGA sono così facili che puoi semplicemente inserirli e il gioco è fatto! No .
Ottenere l’SGA è solo il primo passo.
Anche allora, devi essere sicuro di aver scelto la dimensione appropriata e valutato le perdite.
È molto più probabile che gli SGA si spostino e portino a una perdita inaspettata delle vie aeree.
In generale, non siamo così meticolosi nel proteggerli come dovremmo essere. Idealmente, utilizzare una fascetta per tubi per fissarlo in posizione e monitorare la posizione (in relazione ai denti).
Alcuni SGA hanno una linea nera sull’asta che dovrebbe allinearsi con gli incisivi (attenzione potrebbe essere presente solo nelle taglie più grandi).
Proprio come gli ETT, richiedono di controllare la ventilazione adeguata tramite auscultazione, ETCO2 e l’ascolto di una perdita evidente.
Va bene se c’è una perdita all’inizio poiché il gel si ammuffisce mentre si riscalda: No .
Non ci sono prove che suggeriscano che la forma degli i-gel (di solito questo è il modello a cui si riferiscono i medici in questo caso) si modellerà all’interno della laringe.
I ricercatori hanno provato a riscaldare il materiale e non vi è alcun cambiamento statistico nella perdita.
Se hai una perdita significativa, considera il riposizionamento, la sostituzione con una dimensione diversa o l’utilizzo di un modello diverso.
Potresti trovare una piccola perdita che scompare nel tempo.
Nel tempo, le vie aeree si muovono e si adattano meglio.
Dovresti sempre decomprimere lo stomaco quando inserisci una LMA: possibilmente .
Questo non si trova di routine nelle linee guida in quanto è visto più come una procedura di messa a punto.
Può richiedere tempo e risorse lontano da altre attività critiche (come compressioni toraciche, accesso venoso, ventilazione ottimale) ma se si hanno le risorse per farlo, senza intaccare le basi di una buona terapia di rianimazione, allora è una buona opzione se la ventilazione non è ottimale come potrebbe essere.
Questo è particolarmente importante nei bambini. Sappiamo che sono a maggior rischio di splintaggio diaframmatico a causa di una ventilazione eccessiva, quindi l’inserimento precoce di un sondino nasogastrico può davvero migliorare le cose.
La laringoscopia deve essere utilizzata prima di ogni inserimento SGA: Possibilmente .
Alcuni luoghi hanno iniziato a richiedere la laringoscopia perché hanno mancato l’ostruzione da parte di un corpo estraneo o per consentire una migliore aspirazione e migliorare il passaggio per l’inserimento.
C’è un argomento che l’SGA può stare meglio se inserito con l’aiuto di un laringoscopio poiché, in un certo numero di casi, non è stato inserito abbastanza profondamente.
La laringoscopia è un’abilità complessa, che richiede una pratica regolare e presenta delle sfide (danni alla bocca/denti, tempo aggiuntivo impiegato, competenze più elevate necessarie).
Una volta inseriti, gli SGA possono essere utilizzati insieme alle compressioni toraciche continue: possibilmente.
Questo deve davvero essere considerato caso per caso. Le SGA sono vie aeree avanzate e possono essere utilizzate con compressioni toraciche continue per aumentare le pressioni di perfusione cerebrale.
Spetta al singolo medico monitorare e decidere se il supporto ventilatorio fornito è adeguato durante le compressioni attive.
Nei casi in cui l’arresto è secondario all’ipossia (come in molti arresti pediatrici) può essere più facile e più utile continuare con un rapporto 30:2 o 15:2 per garantire che i buoni volumi correnti raggiungano il polmone.
Alcuni studi hanno mostrato poche differenze rispetto all’approccio 30:2 alla ventilazione continua.
Intubazione endotracheale e vie aeree, risoluzione dei problemi
Questo è lo stesso sia negli SGA che negli ETT.
- Problemi del paziente : vomito, secrezioni, broncospasmo, posizione, cambiamento della pressione intratoracica/intraddominale e nelle SGA c’è il rischio che l’epiglottide si sia spostata e stia coprendo l’apertura del dispositivo
- Problemi del dispositivo : posizione, dimensione, mordere/attorcigliare un ETT
- Problemi relativi alle apparecchiature : impostazioni del ventilatore, connessioni, fornitura di ossigeno
Ricorda, se stai davvero lottando, prenditi un secondo per considerare se potresti trovarti in una situazione del tipo ” non puoi intubare, non puoi ventilare “.
Dai un’occhiata a questo articolo , che esamina più da vicino questo raro scenario.
La linea di fondo è che non sappiamo cosa sia meglio nella nostra popolazione pediatrica.
A causa della mancanza di prove scientifiche, spesso dobbiamo fare più affidamento sull’abilità dell’operatore, sulle attrezzature disponibili e sull’esperienza precedente.
Per approfondire:
Stenosi tracheale e COVID-19: l’approccio al paziente Covid, le manovre di intubazione
Intubazione tracheale: ecco quando, come e perché creare vie aeree artificiali per il paziente