Diverticoli: quali sono i sintomi della diverticolite e come si cura
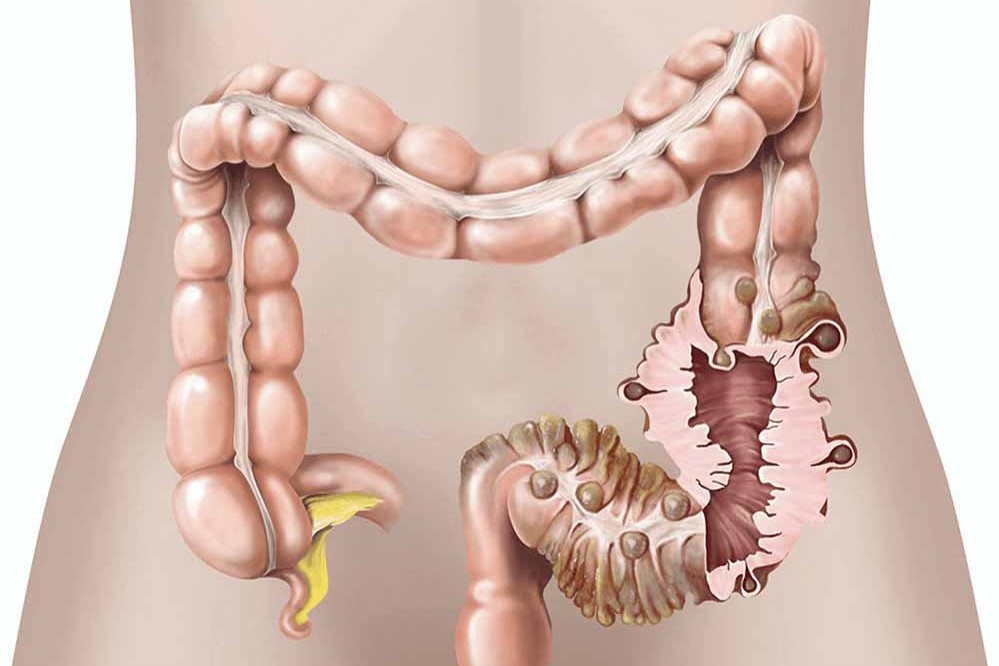
I diverticoli sono estroflessioni della mucosa e della sottomucosa paragonabili a piccole tasche, che possono formarsi nel tubo digerente, ma la loro sede più frequente è sulle pareti intestinali a livello del colon
Quali sono le differenze tra diverticolosi, malattia diverticolare e diverticolite?
L’intestino rappresenta l’ultima parte dell’apparato digerente ed è deputato all’assimilazione dei nutrienti introdotti con l’alimentazione e all’espulsione di fibre non digerite, grassi e loro derivati, muco, cellule della mucosa intestinale, sostanze inorganiche e organiche, batteri e acqua sotto forma di feci.
Per svolgere le proprie funzioni, l’intestino si avvale di un sistema di regolazione e controllo dei meccanismi involontari indipendente dal sistema nervoso centrale, costituito da oltre cinquecento milioni di neuroni, e denominato sistema nervoso enterico: per questo è stato ribattezzato “secondo cervello”.
Contribuiscono al processo digestivo anche gli oltre mille miliardi di batteri, divisi in più di cinquecento specie diverse, che vivono a livello intestinale costituendo il cosiddetto microbiota intestinale.
Da un punto di vista anatomico, l’intestino è un organo tubulare lungo in media sette metri e con una superficie complessiva, se completamente distesa, di circa 300 metri quadrati. Esso si differenzia in:
Intestino tenue (“piccolo” intestino), lungo in media sei metri, e deputato a concludere il processo digestivo avviato a livello della bocca e dello stomaco, garantendo l’assorbimento dei nutrienti assunti tramite il cibo.
A sua volta è suddiviso in:
Duodeno: è la parte più vicina allo stomaco, da esso separata tramite il piloro, e ha una caratteristica conformazione a “C” dal tratto inferiore allungato ed è lungo in media 25-30 centimetri. Esso regola la velocità di svuotamento dello stomaco e, grazie all’azione degli enzimi pancreatici, degli enzimi intestinali e della bile epatica, prepara i nutrienti per l’assorbimento;
Digiuno: con una lunghezza media di circa 2,5 metri, è la parte specializzata nell’assorbimento dei nutrienti, grazie ai villi intestinali che lo rivestono internamente. Questi sono dei ripiegamenti verso l’esterno della mucosa intestinale che permettono di aumentare enormemente (di circa 600 volte) la superficie deputata all’assorbimento;
Ileo: con una lunghezza media variabile dai 2 ai 4 metri, è la parte finale, in cui vengono riassorbiti gli acidi biliari e la vitamina B12 ed elaborate le sostanze non precedentemente metabolizzate. I residui di tale processo vengono poi spinti nell’intestino crasso tramite la valvola ileocecale.
Intestino crasso (“grosso” intestino), lungo in media meno di due metri è deputato all’assorbimento dell’acqua e degli elettroliti. A sua volta si divide in:
Cieco: a forma di ampolla e situato nella regione inguinale destra sotto il colon ascendente, provvede al passaggio e all’assorbimento di acqua ed elettroliti e offre un ambiente ideale per la proliferazione dei batteri coinvolti nel processo di digestione;
Colon: ospita batteri che sintetizzano vitamine fondamentali per il nostro organismo, come quelle del gruppo B e K. Qui, inoltre, si accumulano gli elementi di scarto non digeribili, che saranno poi spinti nel retto tramite peristalsi.
Il colon è, a sua volta, suddiviso in quattro sezioni:
Colon ascendente: lungo circa 15-20 cm, sopra il cieco, nella porzione destra dell’addome.
Colon trasverso: lungo circa 50 cm, non lontano da pancreas e milza, nella parte alta dell’addome.
Colon discendente: lungo circa 25 cm, è la prosecuzione del colon trasverso.
Colon sigmoideo: ha lunghezza, larghezza e conformazione variabile ed è così denominato perché presenta una caratteristica forma a “S”, lettera che, in greco, si chiama “sigma”. Negli uomini è prossimo al dotto deferente, che è il canale deputato al passaggio spermatico, mentre nelle donne si trova in prossimità di ovaio sinistro e utero.
Retto: porzione terminale dell’intestino crasso, che si continua con il colon sigmoideo e termina con l’ano, che è sede di deposito temporaneo dei materiali di scarto che saranno poi espulsi, tramite l’apertura del canale anale, sotto forma di feci.
Diverticolosi, malattia diverticolare e diverticolite: quali differenze?
Come già menzionato, i diverticoli sono estroflessioni della mucosa e della sottomucosa (quindi, in realtà sono pseudo-diverticoli) paragonabili a piccole tasche sporgenti che si possono formare in vari punti del tratto digerente, ma che più spesso si sviluppano a livello della parete intestinale del colon.
In particolare, la parete del colon è costituita da quattro strati, che partendo dall’interno sono mucosa, sottomucosa, tonaca muscolare e tonaca sierosa.
Il processo di formazione dei diverticoli avviene quando i due strati più interni della parete, cioè mucosa e sottomucosa, si fanno strada, in adiacenza ai punti di entrata delle piccoli vasi sanguigni che irrorano la parete stessa, fino a protrudere nella cavità addominale.
In genere si distingue tra:
- diverticolosi: presente in meno del 10% degli individui con età inferiore ai 40 anni, e in oltre il 50% degli individui con età superiore ai 60 anni, è caratterizzata dalla presenza, asintomatica, di diverticoli; nell’80% dei casi, infatti, questi si scoprono per caso durante una colonscopia, un’ecografia o un altro esame radiologico a livello addominale eseguiti per altri motivi. Nelle popolazioni occidentali sono localizzati soprattutto nel colon sinistro (>95% nel sigma), mentre nelle popolazioni asiatiche sono più frequenti nel colon destro;
- malattia diverticolare sintomatica non complicata: fino al 15% dei soggetti portatori di diverticolosi possono riportare sintomi come gonfiore, dolore addominale (soprattutto in basso a sinistra dell’addome) e alterazione della regolarità intestinale, peraltro sovrapponibili a quelli del colon irritabile;
- malattia diverticolare con diverticolite acuta: fino al 5-10% dei soggetti portatori di diverticolosi possono sviluppare infezione/infiammazione dei diverticoli che comporta sintomi come dolore addominale forte e prolungato, associato a stipsi/diarrea, meteorismo, nausea, calo dell’appetito, ed accompagnato a febbre. Si può ulteriormente suddividere in diverticolite non complicata (infezione/infiammazione circoscritta) e complicata (associata ad ascesso, peritonite o sanguinamento);
- colite segmentaria associata a diverticolosi: una piccola percentuale di soggetti con diverticolosi può sviluppare un processo infiammatorio localizzato nella mucosa del colon tra i diverticoli, con caratteristiche endoscopiche ed istologiche simili a quelle delle malattie infiammatorie croniche intestinali.
Quali sono le cause dei diverticoli?
I diverticoli del colon rappresentano un’alterazione anatomica piuttosto diffusa, la cui formazione può essere favorita da:
- predisposizione genetica, come è recentemente emerso in studi di concordanza tra gemelli e da studi di associazione che hanno identificato alcune varianti geniche associate a malattia diverticolare;
- età, soprattutto dopo i 40 anni, perché invecchiando il tessuto connettivo che sostiene l’intestino va incontro a una maggiore lassità;
- sesso maschile;
- cattive abitudini alimentari (ad esempio, dieta a basso contenuto di fibre);
- obesità;
- sedentarietà;
- assunzione di antinfiammatori (come farmaci steroidei e anti infiammatori non steroidei);
- stipsi cronica, che determina una maggior pressione interna sulle pareti del colon.
Quali esami fare per la diagnosi?
La presenza di diverticoli può essere diagnosticata attraverso i seguenti esami:
- colonscopia tradizionale;
- TAC addominale;
- colonscopia virtuale che altro non è che una TAC addominale con ricostruzione tridimensionale del colon; ciò consente l’osservazione accurata della parete interna intestinale in modo non invasivo, senza l’inserimento di una sonda endoscopica nell’intestino;
- clisma opaco a doppio contrasto.
Cosa fare in caso di diverticolosi o di malattia diverticolare non complicata?
In presenza di diverticoli, anche in assenza di sintomatologia, è generalmente consigliato sottoporsi a una visita gastroenterologica di controllo con cadenza annuale.
A seguito della diagnosi di diverticolosi o di malattia diverticolare sintomatica non complicata, il paziente non è solitamente tenuto a rispettare una dieta particolare, anche se in genere si consiglia di aumentare l’assunzione di acqua, cereali, frutta e verdura, ed eventualmente di utilizzare anche sostanze formanti massa fecale soffice (ad esempio psyllium o macrogol), così da incrementare l’apporto di fibre (almeno 30 grammi al giorno) e quindi ridurre la pressione interna del colon (per questo sono utili anche i farmaci antispastici), promuovere la motilità intestinale e contrastare la stitichezza.
Trattamenti periodici a base di terapia antibiotica o antinfiammatoria ad azione intestinale, o a base di probiotici possono essere di una certa utilità nel ridurre la sintomatologia intestinale, ma non la frequenza della diverticolite.
Come si cura la diverticolite?
In caso, invece, di diverticolite acuta può rendersi necessario il ricovero ospedaliero: nella maggior parte dei casi comunque la problematica si risolve senza ricorrere alla chirurgia (riservata ai casi che sviluppano complicanze o ripetuti attacchi di diverticolite acuta).
Il gastroenterologo in genere propone innanzitutto una dieta che metta a riposo l’intestino, evitando per alcuni giorni di assumere fibre vegetali, preferendo un’alimentazione più liquida o comunque che alla giusta idratazione abbini soprattutto carboidrati e proteine.
Alla dieta è poi generalmente abbinata una terapia antibiotica.
Si possono prevenire i diverticoli?
Un corretto stile di vita può aiutare a ridurre il rischio di formazione di diverticoli.
In particolare si consiglia di privilegiare una dieta ricca di fibre e povera di grassi saturi, per contrastare un’eventuale stitichezza, e di garantire al proprio corpo un giusto apporto di acqua (durante i pasti o subito dopo), per promuovere la peristalsi intestinale, cioè i movimenti che inducono l’espulsione delle feci.
Infine, è utile svolgere regolarmente attività fisica, commisurata alle proprie condizioni di salute, perché anche la tonaca muscolare del colon ne trae beneficio.
Per approfondire:
Emergency Live ancora più…live: scarica la nuova app gratuita del tuo giornale per iOS e Android
Ossiuriasi, che cosa determina l’infezione da Ossiuro
Coprocoltura delle feci per salmonella: perché e come si fa
Conoscere la salmonella: da cosa è causata la salmonellosi
Ulcera peptica: le differenze tra ulcera gastrica e ulcera duodenale
Malattia di Crohn e colite ulcerosa, è allerta per le donne su fertilità e menopausa
Ulcera peptica, spesso è causata dall’Helicobacter pylori
Colite ulcerosa: quali sono i sintomi tipici?
Malattia di Crohn e Colite Ulcerosa, pronta una nuova somministrazione sottocutanea per le MICI
I cinque tipi di morbo di Crohn: quali sono, cosa determinano
Morbo di Crohn: cos’è e come si cura
Colite e intestino irritabile: qual è la differenza e come distinguerle?
Colite ulcerosa: quali sono i sintomi tipici?
Malattia di Crohn o sindrome dell’intestino irritabile?
Lo stress può causare un’ulcera peptica?
Riconoscimento, valutazione e trattamento dell’ipertensione addominale: un ripasso
Quali sono le differenze tra diverticolite e diverticolosi?
Ulcera peptica, sintomi e diagnosi



