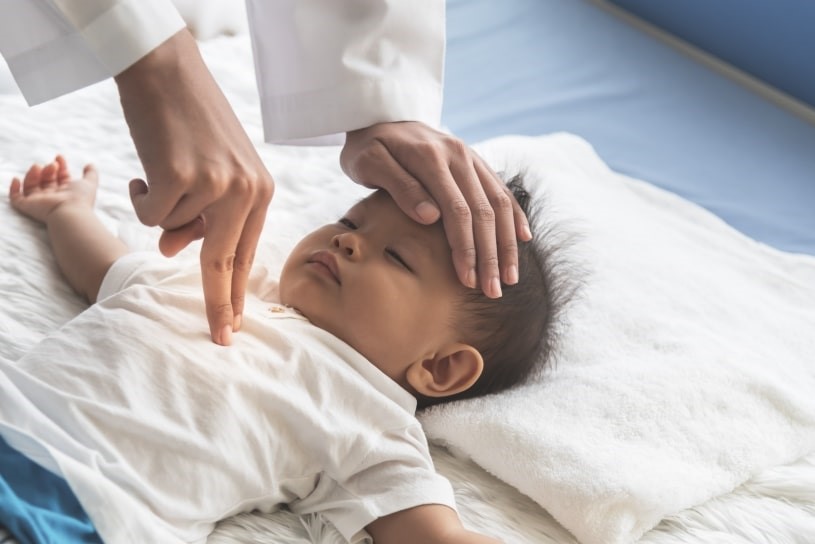
Esecuzione dell’esame obiettivo cardiovascolare: la guida
L’esame obiettivo cardiovascolare rappresenta uno step importante a livello intensivistico, in quanto molte delle malattie che richiedono un ricovero in ICU in maniera primaria o secondaria coinvolgono il sistema cardiovascolare stesso
Si comprende come la conoscenza della valutazione fisica dell’apparato cardio-vascolare giochi un ruolo importante nella fisiologia e, soprattutto, nella fisiopatologia.
In questo capitolo non si vuole esaurire il vasto campo della clinica cardiovascolare, ma si vuole fornire uno strumento per analizzare in maniera sistematica il paziente per quello che riguarda la stabilità clinica e dell’apparato vascolare arterioso e venoso.
ESAME OBIETTIVO CARDIOVASCOLARE, L’ISPEZIONE:
Durante l’esame obiettivo cardiologico l’esaminatore si pone alla destra del paziente, mentre questi può trovarsi supino, sdraiato sul fianco sinistro, o seduto (sulla sponda destra del letto o con la testata rialzata); generalmente in ICU il paziente è posizionato supino con uno stretto margine di mobilizzazione.
La valutazione generale si effettua col il paziente supino, mentre il fianco sinistro è riservato per meglio valutare l’itto puntale o la presenza di un soffio valvolare mitralico; in posizione seduta si valutano meglio le caratteristiche di un soffio aortico.
Respiro: la presenza di tachipnea è uno dei segni più sensibili per indicare una patologia cardio-respiratoria; del respiro si deve valutare la frequenza, la ritmicità e la profondità degli atti respiratori (si valutano in maniera inconscia per il paziente, altrimenti la tendenza è quella ad iperventilare). Si valuta inoltre la presenza di ortopnea e/o di dispnea.
Cute: in ambito emodinamico la cute rappresenta uno degli organi più visibilmente valutazione colorito, turgore giugulare e polsi pressori; si veda il capitolo sullo shock (capitoli 6) per maggiori dettagli sull’utilità dell’analisi della cute in tal senso.
Bozza precordiale: protrusione dalla gabbia toracica dell’intera area precordiale; indica una cardiopatia congenita/primi anni di vita, quando il torace è ancora deformabile.
LA PALPAZIONE NELL’ESAME OBIETTIVO CARDIOVASCOLARE:
La palpazione cardiaca in ambito clinico routinario appare poco utile e viene pertanto poco eseguita; solitamente si effettua usando la mano con 2 dita a piatto (di solito l’indice ed il medio) sulla normale sede dell’itto puntale, mentre il palmo della mano si localizza sulla linea parasternale sinistra.
Tramite analisi della palpazione vengono valutate la sede/dimensioni dell’itto puntale.
Fino a qualche decina d’anni fa si poteva studiare tramite l’apicocardiogramma (APG), che valutava la deflessione positiva/negativa delle diverse onde, ottenute dalla trasmissione dell’itto puntale sulla parete toracica.
L’itto della punta: è definito come la trasmissione della contrazione del setto interventricolare attraverso la parete toracica; generalmente ha dimensioni simili ad una moneta e si posiziona anteriormente all’apice cardiaco; tramite le sue modificazioni spaziali ed il diverso timing di insorgenza si possono ottenere informazioni sulle camere cardiache.
Timing dell’itto:
Sistole: in casi di normalità la pulsazione normale vede un movimento di breve durata diretto verso l’esterno della cute all’inizio della sistole, con un ritorno alla posizione base alla fine della sistole stessa.
In caso di pulsazione ipercinetica si ha un itto di maggiore ampiezza e generalmente dovuto a situazioni cardiocircolatorie iperdinamiche (come le sindromi ipercinetiche); può esserci una pulsazione protratta con un itto sollevante, di durata protratta, che indica sempre una patologia cardiaca (come un’ipertrofia ventricolare sinistra o un aneurisma ventricolare) oppure una pulsazione rientrante definita come un rientro notevole dell’itto puntale, che si rileva alla fine della sistole; in questo caso si pone una diagnosi differenziale fra forme di pericardite costrittiva/aderenze pleuro-pericardiche (con rientro ampio) ed un sovraccarico ventricolare (con rientro circoscritto).
Presistole: un itto della punta pre-sistolico è dovuto al battito atriale, che solitamente rappresenta l’equivalente tattile del IV tono in situazioni in cui l’aumento della pressione telediastolica ventricolare è elevata.
Tipicamente sono situazioni con ipertrofia ventricolare, cardiopatia ischemica, aneurisma ventricolare, ipertensione arteriosae/o stenosi aortica valvolare/sottovalvolare.
Protodiastole: tipicamente dovuto ad un riempimento del ventricolo eccessivo, è l’equivalente tattile del III tono, in situazioni di patologia ventricolare severa come in caso di insufficienza mitralica, difetti interventricolari/interatrialie/o insufficienza cardiaca congestizia.
Sede dell’itto:
Itto normale: si localizza al V spazio intercostale, 1 cm medialmente alla linea emiclaveare sinistra, la cui origine deriva da una torsione in direzione anteriore e verso destra della regione apicale (di pertinenza del ventricolo sinistro), che si verifica all’inizio della sistole (per disposizione spiraliforme delle fibre miocardiche).
Ipertrofia ventricolare sinistra: se questa è notevole, il setto ruota sul proprio asse maggiore in senso antiorario (per cui le camere sinistre divengono più anteriori); in caso di ipertrofia concentrica, l’itto cardiaco diventa più evidente, più esteso della norma, mentre in caso di ipertrofia eccentrica l’itto cardiaco si sposta a sinistra ed inferiormente.
Ipertrofia ventricolare destra: il setto ruota sull’asse maggiore in senso orario (le camere destre divengono più anteriori), con un impulso parasternale sinistro/epigastrico generato dalla parete anteriore del ventricolo destro, che viene palpato meglio dall’eminenza Tenar della mano (posta a livello parasternale sinistro).
ESAME OBIETTIVO CARDIOVASCOLARE, LA PERCUSSIONE:
In ambito cardio-vascolare la tecnica percussoria non viene utilizzata dato che non aggiunge ulteriori informazioni cliniche a quelle che si ottengono con un buon esame obiettivo, risulta inoltre imprecisa e di dubbia utilità diagnostica.
AUSCULTAZIONE:
In ambito cardiovascolare l’auscultazione si focalizza sulla percezione dei moti turbolenti del sangue e del suo vibrare contro le valvole cardiache e/o le pareti arteriose tali da essere percepiti con il fonendoscopio (a diverse frequenze).
I foci d’auscultazione sono i punti di massima intensità in cui possono essere uditi i suoni provenienti da una particolare valvola; il focus mitralico si percepisce all’itto della punta, il focus tricuspidalico al V spazio intercostale sinistro sulla linea parasternale sinistra, il focus aortico a livello del II spazio intercostale destro sulla linea emiclaveare destra ed il focus polmonare a livello del II spazio intercostale sinistro sulla linea emiclaveare sinistra.
Si aggiunge inoltre l’Area di Erb, posta a livello del III spazio intercostale sinistro sulla linea emiclaveare sinistra (subito sotto il focus polmonare), dove si possono meglio percepire alcune patologie aortiche.
Le aree di auscultazione sono i diversi distretti periferici che per primi sono raggiunti dai diversi toni cardiaci; ogni rumore può estendersi nelle aree di propria competenza (soprattutto i rumori mitralici riescono a diffondere ampiamente), per cui solo per effetto di sottrazione si può dedurre che un soffio in area ascellare è di competenza mitralico ed un soffio a livello del collo è di competenza esclusiva della valvola aortica.
ESAME OBIETTIVO CARDIOVASCOLARE: IL PRIMO TONO
Il primo tono cardiaco rappresenta la trasformazione di energia acustica del sangue sulla valvola mitrale/tricuspide (secondo alcuni Autori è dato dall’assieme delle due valvole, secondo altri Autori no) che determina l’inizio della sistole; è strutturato da tre componenti: una prima componente a bassa frequenza, cui segue una componente principale ad alta frequenza ed ampiezza elevata per finire con un’ultima componente a bassa frequenza.
La struttura del primo tono si definisce trifasica.
I fase: rappresenta i primi movimenti della parete ventricolare, che si pone in tensione rapidamente intorno al volume incompressibile d’eiezione;
II fase: rappresenta l’incremento pressorio dovuto alla contrazione ventricolare, con associata vibrazione delle valvole atrio-ventricolari che generano le frequenze alte ed intense (rappresenta difatti la componente principale del I tono);
III fase: rappresenta l’aumento di pressione che sfocia nei grossi vasi, con oscillazione delle loro radici;
La intensità del primo tono è legata ed è dipendente dall’inotropismo (ΔP/Δt) in maniera direttamente correlata, dalla rigidità delle cuspidi valvolari (in caso di stenosi mitralica si può generare uno schiocco di chiusura) e dalla posizione valvolare, difatti una maggiore intensità indica la presenza in telediastole di lembi valvolari distanti (come durante la tachicardia) ed una minore intensità indica la presenza in telediastole di lembi valvolari più vicini (come in bradicardia).
Bisogna difatti ricordarsi che il movimento valvolare mitraglio/tricuspidalico è di apertura massima durante la prima fase della diastole, per poi lentamente avvicinarsi nella fase tardiva; tale fase tardiva si riduce fino a scomparire in caso di tachicardia.
Da qua la comprensione di quanto detto poc’anzi sull’intensità del primo correlato alla frequenza cardiaca.
ESAME OBIETTIVO CARDIOVASCOLARE, IL SECONDO TONO
Il secondo tono rappresenta la trasformazione dell’energia acustica del sangue sulla valvola aortica (o polmonare), determinante l’inizio della diastole; il second tono presenta un’altezza più acuta rispetto al primo tono, molto più intensa nei foci auscultatori superiori.
Il tono è dovuto alla chiusura delle valvole semilunari generato dalle correnti retrograde per calo pressorio nel ventricolo durante la fase di rilasciamento, con conseguente vibrazione delle pareti vascolari.
L’intensità del tono dipende dai valori pressori contenuti nei diversi segmenti valvolari; pertanto, di solito la componente aortica è molto più intensa.
Sdoppiamento fisiologico: è normale che durante l’inspirazione la distanza fra A2 e P2 è di circa 0,04 sec, mentre in espirazione A2 ritorna sincrono con P2.
Tale fenomeno appare legato alla presenza di un maggiore ritorno venoso di sangue durante la fase di inspirio nelle camere destre (vedi il Capitolo 2.7.2), richiedendo pertanto un maggiore tempo di svuotamento ventricolare.
Lo sdoppiamento fisiologico può essere accentuato in maniera costante (soprattutto in caso di stenosi polmonare) oppure può essere modificabile col respiro, ma risultare sempre più accentuato (come nel caso di blocco di branca destra).
Sdoppiamento fisso: si definisce sdoppiamento fisso quando si ha una distanza di tono che rimane costante fra A2e P2 (generalmente di circa 0,03-0,08 sec); questo meccanismo è legato alla presenza di uno shunt sinistro-destro, con comparsa durante l’espirio di un maggior riempimento delle camere destre (come nel caso della pervietà del dotto Botallo, di un difetto inter-atriale, ecc…).
Pertanto durante la fase inspiratoria si ha il meccanismo “classico” dello sdoppiamento fisiologico e durante la fase espiratoria, l’abbassamento di pressione nelle camere destre (per riduzione del ritorno venoso) porta allo shunt con conseguente aumento di flusso locale e persistenza dello sdoppiamento che, appunto, rimane fisso all’auscultazione.
Sdoppiamento paradosso: si definisce tale uno sdoppiamento dove durante l’inspirazione A2 diviene sincrono con P2, mentre in espirazione la distanza fra P2 e A2 si allunga fino ad essere di circa 0,04 sec.
E’ un fenomeno legato alla ritardata chiusura della valvola aortica come nel caso di stenosi valvolare aortica, ipertensione arteriosa accentuata, scompenso ventricolare sinistro, ecc).
IL TERZO TONO NELL’ESAME OBIETTIVO CARDIOVASCOLARE:
Il terzo tono viene definito come un tono protodiastolico a bassa frequenza, udibile nelle camere ventricolari (soprattutto sul margine toracico sinistro) come un rumore sordo, che si manifesta circa 0,12-0,15 sec dopo il secondo tono (generalmente, quindi, è ben udibile), la cui presenza porta alla comparsa di un galoppo protodiastolico (di origine ventricolare).
La formazione del terzo tono si pensa sia legato ad una differenza pressoria atrio-ventricolare con due possibili origini:
- Origine valvolare: si ha uno scatto delle corde tendinee per eccesso di pressione nell’apertura della valvola atrio-ventricolare; questo scatto improvviso (legato a strutture estremamente rigide oppure viceversa molto lasse) genererebbe il suono.
- Origine Muscolare: si hanno delle vibrazioni nella muscolatura ventricolare sinistra per un riempimento rapido ed improvviso (come nelle disfunzione diastoliche o in caso di severe disfunzioni sistoliche).
La presenza di un terzo tono può essere parafisiologica nei giovani dopo uno sforzo fisico, mentre negli adulti indica quasi sempre un sovraccarico ventricolare di origine diastolica con insufficienza ventricolare.
ESAME OBIETTIVO CARDIOVASCOLARE, IL QUARTO TONO:
Quello che viene chiamato quarto tono è un tono telediastolico (o anche presistolico), udibile come un suono sordo a bassa frequenza, che si genera circa 0,06-0,10 sec dopo l’onda P nell’ECG, poco prima del primo tono; la sua presenza porta alla comparsa di un galoppo presistolico (di origine atriale).
L’origine del quarto tono si pensa sia prodotto dagli atri per una eccessiva compressione del sangue, soprattutto durante la sistole atriale con aumento della attività contrattile dell’atrio stesso (vedi il Capitolo 2.7.4).
Le cause principali sono l’ipertensione arteriosa, la stenosi valvolare aortica severa (con gradienti massimi superiori a 70 mmHg), la cardiomiopatia ipertrofica ostruttiva, l’ischemia miocardica, l’insufficienza mitralica.
ALTRI RUMORI:
Opening Snap: è lo schiocco d’apertura della valvola mitrale, che spesso è più frequente del relativo soffio; è un suono ad alta frequenza che compare dopo 0,07-0,12 sec dal secondo tono, ben udibile sulla regione parasternale sinistra all’inserzione della IV costa omolaterale, con una intensità indipendente dalla fase inspiratoria.
Si pensa sia legato ad una improvvisa tensione delle cuspidi mitraliche (come uno spiegamento delle vele in una barca) per una importante differenza pressoria fra l’atrio ed il ventricolo.
L’intensità ed il ritardo del suono dipendono da alterazioni anatomiche valvolari (come le calcificazioni) e dall’entità del gradiente pressorio trans-valvolare.
Lo schiocco d’apertura scompare quando i lembi divengono troppo rigidi e non più flessibili e/o se è presente un’insufficienza mitralica.
Da:
–stenosi mitralica (condizione più frequente);
–rigurgito mitralico;
–pervità del dotto di Botallo;
–difetto ventricolare settale;
–mixoma atriale;
–protesi valvolari;
–parafisiologico (dopo sforzi fisici per una ipercinesia del flusso).
Click protosistolico: è un click da eiezione, equivalente dell’apertura delle valvole semilunari aortiche e/o polmonari (in caso di stenosi valvolare) oppure dalla radice aortica (nei pazienti senza patologia valvolare); è un suono legato alla terza fase della componente del primo tono, per vibrazione della radice dei grossi vasi.
Generalmente è dovuto a stenosi valvolare aortica, stati ipercinetici (per eiezione accelerata dal ventricolo sinistro), aortosclerosi (soprattutto nei pazienti anziani) e/o cardiovasculopatia ipertensiva (per la presenza i una radiceaortica tortuosa e sclerotica, non compliante associata ad una eiezione accelerata da parte del ventricolo sinistro).
Click meso-telesistolico: è un click che si presenta in fase meso-telesistolica (molto più tardivo rispetto ai click protosistolici), spesso confuso per uno sdoppiamento del II tono.
Generalmente è dovuto a diverse situazioni quali discinesia/contrazione miocardia asincrona, disfunzione dei muscoli papillari, prolasso mitralico (da degenerazione mixomatosa con protrusione cuspidi nell’atrio).
Sfregamento pericardico: il rumore da sfregamento pericardico è solitamente trifasico (formato da una componente sistolica, protodiastolica e presistolica), più raramente è bifasico o monofasico.
Presenta la caratteristica di accentuarsi con l’inspirio per abbassamento diaframmatico, con avvicinamento fra il pericardio parietale ed il pericardio viscerale anteriore.
Generalmente ha un timbro aspro e stridente, che a volte viene percepito come vibrazione, a carattere transitorio e che scompare per eccessivo versamento pericardico.
Suono da Pacemaker: viene considerato un “extra-suono” prodotto dal ritmatore elettrico, dovuto alla diffusione della corrente elettrica nei nervi intercostali vicini, con produzione di contrazioni della muscolatura intercostale.
Tende a diminuire d’intensità in inspirio.
Di solito è un rumore ben distinguibile dai toni cardiaci.
Ritmi di galoppo: vengono definite come tali le sequenze a tre tempi in cui è presente un tono aggiunto di origine sistolica/diastolica (che sono rispettivamente il III o il IV tono), che generalmente si presentano con rapida frequenza.
Sono suoni deboli ed a bassa frequenza (valutabili pertanto con la campana del fonendoscopio) udibili con un paziente posizionato in decubito supino, mentre appare più debole se il paziente si siede o si posiziona in ortostasi.
Galoppo sistolico: è rumore aggiunto sistolico (che può essere sia protosistolico che mesosistolico che telesistolico), dove il suono aggiunto viene chiamato click-sistolico.
Può variare molto in intensità, soprattutto in base alla posizione del paziente ed agli atti del respiro; si ode meglio nell’area apico-sternale.
Galoppo diastolico: è un rumore aggiunto diastolico di differente origine; può essere di origine atriale(presistolico) dove il tono aggiunto è il IV tono, di origine ventricolare (protodiastolico) dove il tono aggiunto è il III tono oppure di sommazione (solitamente mesodiastolico) dove il tono aggiunto è dovuto alla fusione del III con il IV tono, condizione ulteriormente favorita dall’accorciamento della diastole per tachicardia; in quei rari casi dove non si ha la fusione completa dei due toni aggiunti e si ha un “ritmo quadruplo” (di locomotiva).
SOFFI CARDIACI:
Le turbolenze del sangue sono alla base della spiegazione fisica dei soffi, definiti come percezione del moto turbolento sanguigno; in base al rapporto (raggio x velocità x densità)/viscosità si ottiene il numero di Reynold; a densità e viscosità costanti (tranne in patologie onco-ematologiche), il raggio della struttura e la velocità del sangue possono portare ad un aumento del numero di Reynold, pertanto alla comparsa di moto turbolento.
Si può quindi dire che l’alta velocità, le stenosi locali, le ectasie vascolari e l’insieme di stenosi/ectasia comportano un aumentato moto turbolento di sangue, pertanto un aumentato soffio.
Sede: appare fondamentale descrivere l’area di partenza del soffio (Mitralico, Tricuspidalico, Aortico, Polmonare) e la sua irradiazione (verso l’ascella, verso il collo, ecc…).
Timing: il timing di un soffio è una delle caratteristiche base per poter classificare un soffio e si basa difatti sulla fase del ciclo cardiaco in cui si presentano (sistolico/diastolico/continuo). Oltre a questo, si possono stratificare in base alla sotto-fase del ciclo cardiaco in cui si manifestano: “proto” quando si tratta di una fase iniziale, “meso” quando si tratta di una fase intermedia, “tele” quando si tratta di una fase tardiva e “pan” quando si tratta di tutta la fase.
Intensità: classicamente l’intensità dei soffi si categorizza in una scala da 0 a 6, dove il soffio di 1/6 appare molto lieve, pianissimo, generalmente è apprezzabile non immediatamente, ma solo con adeguata concentrazione e silenzio, il soffio di intensità 2/6 appare lieve (piano), ma subito apprezzabile all’auscultazione. I soffi di intensità 3/6 sono definiti come moderatamente lievi, di media intensità e ben udibili, mentre i soffi di intensità 4/6sono definiti come intensi (forti) con un fremito che appare apprezzabile quando si appoggia in maniera completa il fonendoscopio. I soffi di intensità 5/6 sono intensi (fortissimi) con un fremito apprezzabile anche con un fonendoscopio parzialmente distaccato ed i soffi di intensità 6/6 sono molto intensi con un fremito apprezzabile anche con il fonendoscopio totalmente staccato.
Forma: i soffi possono essere definiti anche in base al loro andamento temporale, classicamente stratificati in forme in crescendo o in decrescendo, oppure a diamante (quando hanno una fase in crescendo ed una in decrescendo).
Frequenza: i soffi vengono classificati in base alla frequenza sonora cui sono percepiti in forme a bassa frequenza(attorno agli 80 Hz), a media frequenza (attorno ai 80-150 Hz) ed il forme ad alta frequenza (oltre i 150 Hz).
Qualità: la qualità di un soffio è una caratteristica peculiare che dipende dalla tipologia di valvola coinvolta e dalla tipologia di danno che si genera, perché questi due aspetti determinano la intensità e la tipologia di moto turbolento. Si può avere un soffio rude (con qualità aspra), sibilante, pigolante, dolce (a carattere più musicale), oppure con altre caratteristiche peculiari (a grido di gabbiano, ecc…).
Soffi sistolici:
- Da eiezione: il soffio si presenta in sistole (prima o dopo l’apertura delle valvole semilunari), con una forma “a diamante”, generata dalla differenza pressoria trans-valvolare (fra ventricolo ed arteria). La gravità della valvulopatia correla con il ritardo del picco d’intensità del soffio: più tarda è l’intensità, maggiore è l’ostruzione. Tipicamente da stenosi valvolare aortica: (sia in sede valvolare che sottovalvolare), da cardiomiopatia ipertrofica (si pone in diagnosi differenziale con la stenosi valvolare, ma solitamente non ha il secondo tono perché coperto dal soffio che inizia prima dell’apertura della valvola stessa), da condizioni di flusso elevato (maggiore é la gittata sistolica, maggiore è il “soffio da flusso”) ed in caso di ectasia post-valvolare.
- Da rigurgito: in questi casi il soffio si presenta in sistole, durante la contrazione isovolumetrica (per questo comprende il I tono) e l’intensità/durata sono parallele al gradiente pressorio attraverso l’orifizio in cui origina. Tipicamente è dovuta a del flusso retrogrado di sangue dai ventricoli all’atrio tramite l’ostio AV che risulta incontinente e/o per la presenza di un difetto interventricolare; la forma pan-sistolica è legata alla differenza pressoria pressoché costante, la qualità generalmente è “soffiante”, data l’elevata pressione e l’orifizio ristretto. L’intensità del soffiocorrela con la gravità della valvulopatia. Tipicamente da insufficienza mitralica, difetto interventricolare, iinsufficienza tricuspidalica.
Soffi diastolici:
Da eiezione: il soffio si presenta al termine della diastole, telediastolico (a volte meso/telediastolico), spesso con un rinforzo pre-sistolico dovuto alla componente della sistole atriale.
E’ dovuto ad una stenosi degli osti valvolari(più frequentemente valvolare mitralico) anche per fusione parziale dei due lembi e/o delle corde tendinee.
La forma del soffio è legata alla differenza pressoria trans-valvolare, con un’accentuazione pre-sistolica dovuta ad un aumento della pressione intra-atriale.
Da rigurgito: il soffio si presenta all’inizio della diastole, in decrescendo, di durata variabile; tipicamente è dovuto ad insufficienza aortica o insufficienza polmonare con un gradiente pressorio transvalvolare che si genera per incontinenza delle valvole semilunari. La gravità correla con la durata del soffio.
Soffi continui:
I soffi continui sono soffi che persistono attraverso la sistole e la diastole senza interruzione, tipicamente per presenza di shunt fra vasi; il soffio si pone in diagnosi differenziale con le valvulopatie.
Forme tipiche di soffio continuo sono la pervietà del dotto di Botallo (condizione più frequente nella popolazione), la presenza di shunt nella finestra aorto-polmonare, la presenza di difetti inter-atriali alti con insufficienza valvolare aortica, rottura di un aneurisma di un seno di Valsalva in sede atriale o nel ventricolo destro, la presenza di un soffio tiroideo (in caso di ipertiroidismo), il riscontro di un ronzio venoso (flusso venoso accelerato) e/o per la presenza di anomalie morfologiche periferiche o di anastomosi chirurgiche.
SOFFI NON PATOLOGICI:
Non sempre il riscontro di un soffio è indice di patologia; ci sono molte situazioni dove il riscontro di un soffio è semplicemente indice di un aumento del moto turbolento del sangue, senza che questo indichi volontariamente una valvulopatia.
Tali soffi (definiti “non patologici”) si classificano ulteriormente in soffi innocenti, soffi fisiologici e soffi relativi.
1) Soffi innocenti:
I soffi innocenti sono dei soffi innocui, non associati ad alterazioni strutturali o funzionali a livello cardiaco; in età infantile circa il 50% dei pazienti presenta un soffio innocente che può persistere per anni per poi scomparire improvvisamente.
Soffi apicosternali: sono soffi la cui intensità massima si percepisce nella regione apicosternale;
Soffio telesistolico: meglio percepito all’apice, può iniziare dopo un click sistolico e/o un galoppo sistolico; bisogna escludere che sia dovuto ad una disfunzione dei muscoli papillari e/o prolasso mitralico; in tal caso, non è di alcun impatto clinico e/o prognostico.
Soffio sistolico apicale-musicale: è un soffio che viene meglio percepito all’apice cardiaco o al margine sternale inferiore sinistro (raramente anche lungo l’area polmonare); al fonocardiogramma si presenta con una frequenza uniforme (a carattere musicale). E’ un soffio molto comune nell’infanzia, privo di significato patologico.
Sindrome da schiena dritta: è un soffio di intensità 1-3/6, secondario alla perdita della normale cifosi dorsale, con compressione asintomatica del cuore e dei grossi vasi. Tale anomalia anatomica porta alla formazione di un moto turbolento di sangue che viene percepito lungo il margine sternale sinistro/III spazio intercostale, diminuiscono in inspirio. La pressione sul torace si dimostra in grado di aumentare l’intensità del soffio.
Soffi del II spazio intercostale: sono soffi non patologici la cui intensità massima si percepisce a livello del II spazio intercostale sinistro;
Soffio d’eiezione sistolico polmonare: è un soffio molto frequente, legato alla presenza di una stenosi funzionaledella camera di efflusso del ventricolo destro o nell’arteria polmonare, con formazione di moti vorticosi. Risulta primo di significato patologico.
Soffio gravidico: è un rumore continuo con accentuazione diastolica, spesso presente nel II trimestre di gravidanza, nel puerperio e/o durante l’allattamento. E’ più comune sul II spazio intercostale, e viene obliterato tramite compressione del fonendoscopio; si pensa sia dovuto alla comparsa di alto flusso fra aorta e le arterie mammarie interne.
Sindrome da schiena diritta: vedi il paragrafo precedente.
Soffi cervicali: sono soffi meglio percepibili a livello dei vasi del collo;
Ronzio venoso: è un rumore continuo con accentuazione diastolica (presente nel 95% dei bambini), più intenso sotto il muscolo sterno-cleido-mastoideo, e meglio udibile con il patiente seduto. A volte può essere trasmesso al II-III spazio intercostale, venire obliterato con la compressione delle vene del collo ed essere accentuato ruotando la testa controlateralmente. E’ presente negli adulti con gravi condizioni ipercinetiche come in caso di anemia, tirotossicosi, gravidanza, ecc…
Rumore sovraclaveare arterioso: è un soffio che si ascolta nell’area sovraclaveare, che simula spesso un soffio aortico/polmonare da stenosi; non è un soffio pansistolico, ma appare molto più intenso sui vasi cervicali, obliterato dalla compressione delle arterie carotidee/succlavie. Risulta privo di significato patologico.
Soffi innocenti diastolici: non sono i sinonimi di soffi organici, ma sono “soffi da flusso”, auscultabili all’apice cardiaco nelle situazioni che si accompagnano ad alta gittata (ipercinesie circolatorie/stati iperdinamici). La normalità dell’ECG/ecocardiografia permette di escludere eventuali patologie locali; non hanno impatto prognostico.
2) Soffi fisiologici:
I soffi fisiologici sono moti turbolenti che si riscontrano negli stati iperdinamici, legati difatti all’aumento della velocità del circolo ematico. Possono essere parafisiologici come nel caso di esercizio fisico e/o reazioni emotive (paura, stato ansioso) oppure patologici come indice di patologia extra-cardiaca come in caso di febbre, tirotossicosi, feocromocitoma, anemia (CAVE: la viscosità ematica si riduce), cuore polmonare cronico; beri-beri, fistole AV (da gravidanza, cirrosi epatica, Paget osseo, fistole propriamente dette), ecc…
3) Soffi relativi:
I soffi relativi sono soffi prodotti da alterazioni strutturali che non interessano né le valvole né eventuali comunicazioni anomale cardiache e/o vascolari; a differenza dei soffi organici, tendono a scomparire in seguito ad un’appropriata terapia che migliori l’inotropismo ventricolare e corregga un’eventuale cardiomegalia. Esempi possono essere un soffio olosistolico puntale da insufficienza mitralica (secondaria alla dilatazione ventricolare sinistra), un soffio olositolico parasternale sinistro/xifoideo da insufficienza tricuspidalica (secondaria a dilatazione del ventricolo destro) oppure un soffio diastolico da stenosi mitralica relativa, secondaria alla dilatazione del ventricolo non accompagnata da espansione del cercine fibroso valvolare.
Per approfondire
Emergency Live ancora più…live: scarica la nuova app gratuita del tuo giornale per iOS e Android
Aneurisma dell’aorta addominale: sintomi, valutazione e trattamento del paziente
Distensione addominale (addome disteso): che cos’è e da cosa è causata
Valutazione del trauma addominale: ispezione, auscultazione e palpazione del paziente
Guida rapida e dettagliata al trauma toracico
Dolore toracico: quando può essere dissezione (o dissecazione) aortica?
Trauma toracico: rottura traumatica del diaframma e asfissia traumatica (da schiacciamento)
Il dolore toracico aspecifico e la sindrome di Brugada [CASE REPORT]
Sindrome dello stretto toracico: cos’è e come si cura
Dolore toracico nel bambino: come valutarlo, da cosa è causato
Pneumotorace indotto dall’errato inserimento di un sondino nasogastrico: un case report
Trauma toracico, una panoramica sulla terza causa di morte per traumi fisici
Forame ovale pervio: definizione, sintomi, diagnosi e conseguenze
Patologie cardiache e campanelli d’allarme: l’angina pectoris
Apnee notturne e malattie cardiovascolari: correlazione tra sonno e cuore
Esami strumentali: cos’è l’ecocardiogramma color doppler?
Miocardiopatia: cos’è e come trattarla?
Cos’è l’ecocolordoppler dei tronchi sovraortici (carotidi)?
Mammografia: come si esegue e quando farla
Conseguenze del trauma toracico: focus sulla contusione cardiaca
Patologie cardiache: il difetto interatriale
Cardiopatie congenite: l’atresia della tricuspide
Che cos’é e a cosa serve l’ecocardiografia da stress?
Frequenza cardiaca: cos’è la bradicardia?
Cardiopatie congenite cianogene: la trasposizione delle grandi arterie
Blocco di branca: le cause e le conseguenze di cui tenere conto
Che cos’è l’ecocolordoppler cardiaco (o ecocardio) a riposo?
Pap-Test: cos’è e quando farlo?
Diagnostica: la Risonanza Magnetica Multiparametrica della Prostata (RM mp)
Ecografia: che cos’è e quando si esegue
Risonanza magnetica del cuore: cos’è e perché è importante?
TAC, Risonanza magnetica e PET: a cosa servono?
Risonanza Magnetica Mammaria: che cos’è e quando si fa
Mammografia: un esame ″salvavita″: in cosa consiste?
Tumore seno, l’oncologa Zuradelli (Humanitas): “Test genetici per medicina di precisione”
Radioterapia: a che cosa serve e quali sono gli effetti
Elettrocardiogramma dinamico completo secondo Holter: di cosa si tratta?
Ecotomografia degli assi carotidei
Cos’è il Loop Recorder? Alla scoperta della Telemetria domiciliare
Cateterismo cardiaco, cos’è questo esame?
Elettroretinogramma: che cos’è e quando è necessario
Che cosa è l’aberrometria? Alla scoperta delle aberrazioni dell’occhio
Tumore al seno: l’oncoplastica e le nuove tecniche chirurgiche
Cos’è la Mammografia digitale e quali vantaggi presenta
Ecodoppler: che cos’è e quando eseguirlo
Che cos’è l’ecocardiografia (ecocardiogramma) 3D?
Che cos’è l’ecocardiografia (ecocardiogramma)?
Ecocardiogramma: che cos’è e quando viene richiesto
Infarto miocardico: cause, sintomi, diagnosi e trattamento
Arresto cardiaco: panoramica su ritmi defibrillabili e non defibrillabili
Insufficienza aortica: cause, sintomi, diagnosi e trattamento del rigurgito aortico
Ecocardiogramma pediatrico: definizione e utilizzo
Fakes che ci stanno a cuore: le cardiopatie e i falsi miti



