Idrosadenite Suppurativa: Definizione, Cause, Sintomi, Diagnosi E Trattamento
Più spesso chiamata solo idrosadenite, l’idrosadenite suppurativa è un’infiammazione cronica del follicolo pilifero con caratteristiche simili a quelle dell’acne, descritta per la prima volta da Alfred Velpeau nell’Ottocento
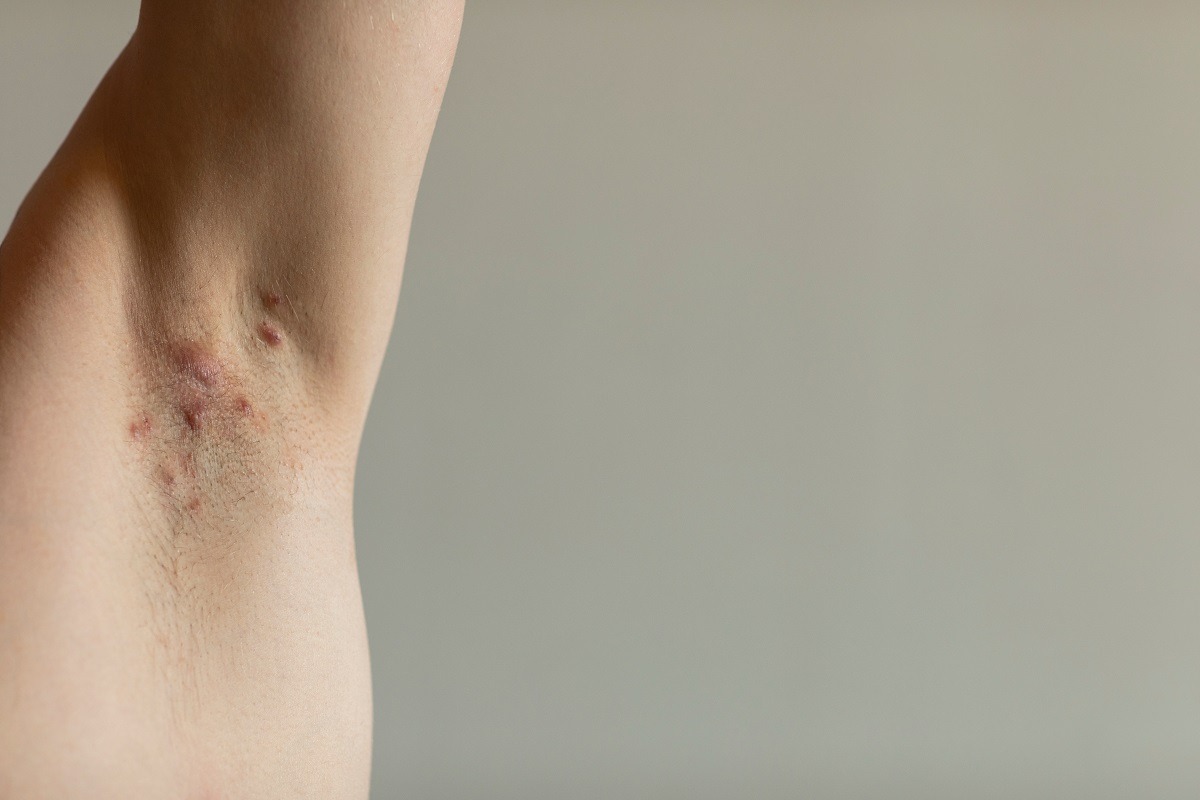
I noduli sottocutanei tipici della malattia compaiono in genere sotto le ascelle, sull’inguine, tra i glutei e nelle regioni genitale e perianale, per cause ad oggi sconosciute.
Sebbene non sia molto nota, il primo Registro Italiano Idrosadenite Suppurativa ritiene che possa soffrirne una percentuale di popolazione compresa tra l’1 e il 4%.
L’incidenza è tre volte maggiore tra le donne che tra gli uomini, e l’età in cui viene diagnosticata è di norma la pubertà.
Che cos’è l’idrosadenite suppurativa?
Infiammazione cronica e cicatrizzante, l’idrosadenite suppurativa (o acne inversa) provoca l’insorgenza di dolorosi noduli che somigliano ad ascessi cutanei.
Gonfie e dolenti per via del processo infiammatorio a loro carico, tali formazioni possono essere di lieve entità (comedoni, cisti di dimensioni ridotte, gonfiori leggeri) o presentarsi come dolorosi ascessi che secernono liquido maleodorante.
Le aree del corpo più colpite sono le ascelle, la zona sotto il seno, l’inguine e la regione perianale.
L’idrosadenite suppurativa si presenta in diverse fasi:
- la fase 1 è la fase dell’esordio, caratterizzata dalla comparsa di noduli isolati e dolenti al tatto
- la fase 2 (intermedia) vede la presenza di noduli molteplici, maggiormente dolorosi e che compaiono con più frequenza
- la fase 3 è la fase più grave, e si caratterizza per l’insorgenza di noduli multipli in distretti anatomici plurimi e organizzati con frequente fuoriuscita di pus
Ad oggi, le cause dell’idrosadenite suppurativa sono poco note
Secondo i più recenti studi, a scatenere la patologia sarebbero fattori genetici e ormonali: è infatti frequente che all’interno dello stesso nucleo familiare ne soffrano più soggetti, ed è stata riscontrata un’attinenza tra l’aggravarsi dell’infiammazione e la presenza di ormoni androgeni (i sintomi peggiorano prima del ciclo mestruale e dopo la gravidanza, e si attenuano mentre durante la gravidanza o dopo la menopausa).
Tra le cause dell’idrosadenite suppurativa vi sono inoltre l’uso di contraccettivi orali, il fumo e l’obesità, ma anche una risposta anomala del sistema immunitario (la malattia è infatti più diffusa tra i portatori di patologie autoimmuni).
Ciò che è certo, è che l’idrosadenite non ha un’origine infettiva, non si trasmette sessualmente e non risente dalle abitudine igieniche.
È più probabile piuttosto esserne affetti in caso di familiarità o in concomitanza di altre patologie quali artrite, diabete, sindrome metabolica, malattie infiammatorie intestinali, obesità o acne severa.
Sintomi
Il sintomo primario dell’idrosadenite suppurativa è la comparsa di noduli in specifiche regioni del corpo.
In genere, si manifestano inizialmente in una sola area anatomica per poi crescere di quantità e comparire anche nelle altre regioni ove presenti ghiandole apocrine, soggette a sfregamento.
In ogni persona, la patologia si manifesta in modo diverso.
I noduli possono presentarsi come dei piccoli gonfiori sottocutanei, accompagnarsi a punti neri isolati o multipli, tradursi in papule rosse e pruriginose che se si rompono producono pus maleodorante o avere l’aspetto di ascessi o pseudo-cisti.
Talora, nei casi più gravi e in sede ascellare, possono collegarsi tra loro sotto la cute dando origine a ferite infette e molto dolorose.
Durante la sua terza fase, quella più seria, l’idrosadenite suppurativa può originare una serie di complicanze.
Laddove compaiono i noduli, l’emissione di pus può causare infezioni cutanee.
Possono inoltre apparire cicatrici causate dalla fistolizzazione sottocute dei vari noduli, e il dolore può essere talmente fastidioso da rendere difficili i movimenti del braccio (in caso di noduli ascellari).
Infine, il tessuto cicatriziale può aderire ai linfonodi e causare problemi al drenaggio linfatico.
L’evoluzione dell’idrosadenite suppurativa in tumore maligno è molto rara, sebbene non esclusa: in alcuni pazienti, i noduli si trasformano con l’avanzare del tempo in carcinomi spinocellulari.
Sono invece molto frequenti le ripercussioni sulla vita privata.
Soffrire di depressione e isolarsi socialmente sono due tendenze comuni tra chi è affetto dalla patologia nelle sue fasi più serie, perché i noduli provocano disagio psicologico e imbarazzo.
Diagnosi
Per evitare che l’idrosadenite suppurativa peggiori, è fondamentale che venga riconosciuta e trattata per tempo.
È dunque consigliabile rivolgersi al proprio medico non appena si noti la comparsa di noduli dolorosi nei distretti anatomici citati e il dolore non scompaia entro quindici giorni, ma anche nel caso in cui la comparsa dei noduli aumenti di frequenza o le formazioni inizino a riguardare diverse zone.
Il medico si baserà essenzialmente sull’osservazione dei noduli e della sintomatologia del paziente.
Non esiste un test ad hoc per l’idrosadenite suppurativa: esame obiettivo e anamnesi si svolgono osservando semplicemente le formazioni e ascoltando il paziente.
Verrà poi analizzata la sua storia familiare, e verranno controllate le sue condizioni di salute generali.
Infine, lo specialista prescriverà una serie di esami del sangue per escludere la presenza di una malattia infettiva per una diagnosi differenziale.
Non è possibile curare in via definitiva l’idrosadenite suppurativa
Le terapie prescritte sono mirate al controllo della sintomatologia, al rallentamento della sua progressione e ad evitare che si presentino complicanze, affinché il paziente possa vivere la sua vita in modo quanto più normale possibile.
La terapia farmacologica è personalizzata sul singolo paziente e può prevedere la somministrazione di:
- antibiotici per via orale o topica, grazie alle loro proprietà antibatteriche;
- corticosteroidi per via orale o da iniettare nell’area dei noduli, utilizzati per le loro capacità antinfiammatorie, da utilizzare per brevi periodi a causa dei loro effetti avversi su terapie a lungo termine;
- retinoidi (farmaci impiegati per il trattamento dell’acne);
- immunosoppressori, capaci di ridurre la risposta autoimmunitaria laddove questa sia riconosciuta la responsabile della manifestazione della malattia;
- contraccettivi orali, se i sintomi peggiorano durante il ciclo mestruale;
- forti analgesici quali oppioidi e codeina, solo in caso di dolore è incoercibile.
Se la terapia farmacologica non dà risultati soddisfacenti, è possibile ricorrere alla terapia chirurgica.
Allo stesso modo, l’intervento viene preso in considerazione quando i noduli sono multipli, quando hanno danneggiato i tessuti cutanei o causano dolori eccessivamente forti o frequenti infezioni.
È possibile procedere con l’incisione e il drenaggio dei noduli, con l’ablazione laser degli stessi e delle loro fistole sottocutanee.
I noduli possono essere eliminati anche con la tecnica del curettage seguita dal deroofing delle gallerie, oppure con il punch debridement (rimozione del tessuto lacerato o contaminato).
Sui tessuti si può intervenire invece con l’elettrochirurgia o con la rimozione chirurgica totale.
La prognosi dipende da quanto tempestiva è stata la diagnosi e dalla costanza da parte del paziente nel sottoporsi alle cure.
Prevenzione
Una vera e propria prevenzione dell’idrosadenite suppurativa non può essere messa in atto, dal momento che le sue cause non sono note.
A livello domestico, si rivela utile fare impacchi tiepidi sulle zone interessate alla prima insorgenza dei sintomi.
È inoltre consigliabile disinfettare le ferite con saponi antisettici, rinunciare all’uso di deodoranti e indossare vestiti non attillati.
Uno stile di vita sano è l’unica forma di prevenzione che oggi si può adottare contro l’idrosadenite suppurativa.
Controllare il peso, svolgere regolare attività fisica e abbandonare il fumo sono comportamenti indispensabili.
E, sebbene non esista un’alimentazione ad hoc per la prevenzione o la cura della malattia, mangiare bene soprattutto nelle fasi acute della malattia può essere d’aiuto. I cibi da privilegiare sono la frutta e la verdura, capaci di rinforzare le difese immunitarie, i cereali integrali anziché i cereali raffinati (che aumentano l’infiammazione), i legumi e le proteine d’alta qualità (ma non in eccesso). Essenziale è infine bere molta acqua, per combattere la secchezza e promuovere la rigenerazione cutanea.
Per approfondire
Emergency Live ancora più…live: scarica la nuova app gratuita del tuo giornale per iOS e Android
Sintomi delle patologie legate al calore: le azioni di Primo Soccorso
Iperidrosi: definizione, cause, sintomi, diagnosi e trattamento
Artrite Psoriasica: Come Riconoscerla?
Patologie della pelle: come si cura la psoriasi?
Psoriasi: “In Italia 2,5 Milioni Di Persone Affette Da Questa Patologia”
Psoriasi, Una Malattia Della Pelle Che Non Ha Età
Vitiligine, Il Dermatologo: “Mitigata Con Approcci Terapeutici Innovativi”
Psoriasi infantile: che cos’è, quali sono i sintomi e come si cura
Pelle: Cosa Fare In Caso Di Follicolite?
Melanoma: l’autoesame con l’ABCDE
Vitiligine: Quali Sono Le Cause E Come Si Cura
Fototerapia Per La Cura Della Psoriasi: Che Cos’è E Quando È Necessaria
Artrite psoriasica: di cosa si tratta?
Artrite Settica: Sintomi, Cause E Cure
Artrite Psoriasica: Come Riconoscerla?
Artrite Psoriasica: Sintomi, Cause E Cure
Cos’è La Psoriasi Pustolosa? Definizione, Cause, Sintomi E Trattamento



