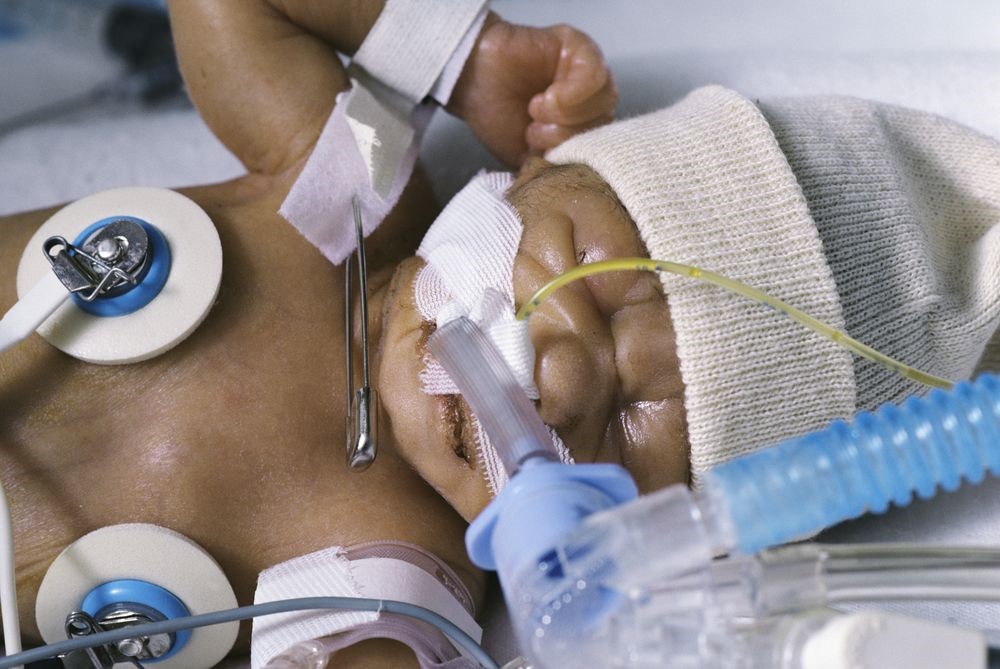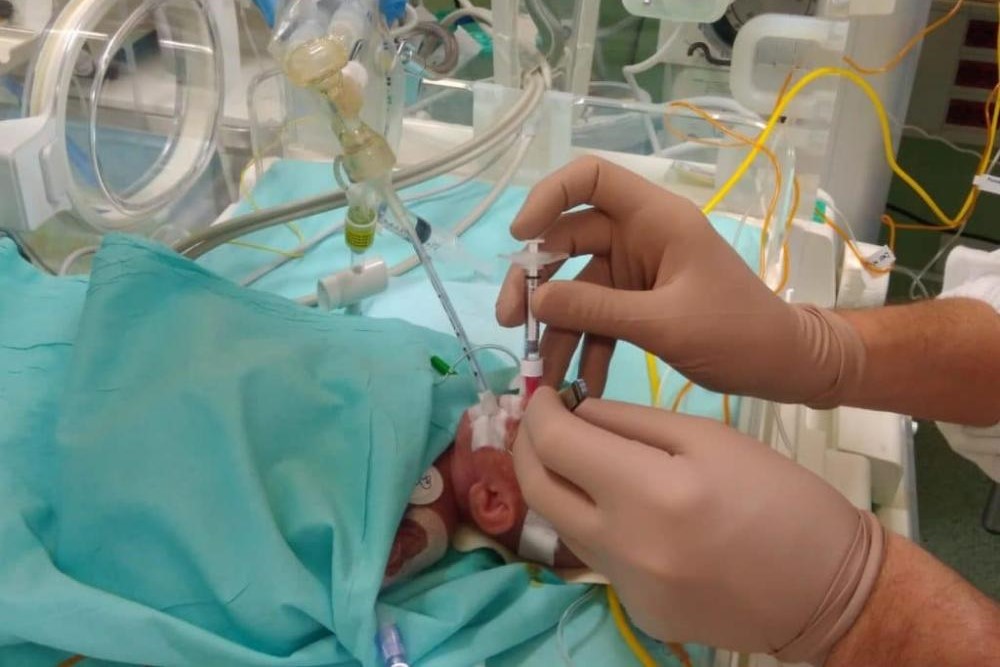
Intubazione pediatrica, il protocollo da adottare per ottenere un buon risultato
L’intubazione pediatrica è una procedura che bisogna conoscere correttamente: la prematurità e lo sviluppo immaturo del sistema polmonare, le malattie gravi, i traumi, l’overdose, l’aspirazione e altre condizioni cardiopolmonari richiedono la protezione delle vie aeree e la creazione di un mezzo di ventilazione sicuro e protetto
I neonati e i bambini subiscono cambiamenti nell’anatomia durante la crescita, con differenze più pronunciate sotto i 2 anni di età.
Tra i 2 e gli 8 anni le vie aeree sono in fase di transizione e all’età di 8 anni l’anatomia è paragonabile a quella di un piccolo adulto.1
I bambini presentano diverse distinzioni nell’anatomia delle vie aeree, tra cui una lingua più grande, un’epiglottide più grande e floscia, un anello cricoideo stretto e un’apertura glottica più alta e più anteriore.
Nella prima infanzia, la glottide si trova a C1, si sposta verso il basso a C3-C5 intorno ai 7 anni e infine raggiunge C4-C6.1
La trachea è più corta, più stretta e più cedevole.2
Dalla nascita a circa 2 anni di età c’è un minore controllo della respirazione, un uso inefficiente dei muscoli della ventilazione, una diversa meccanica delle vie aeree e dei polmoni e un tasso metabolico basale più elevato (che aumenta il rischio di desaturazione rapida durante l’intubazione).
Questi fattori determinano un rischio maggiore di insufficienza cardiorespiratoria, che è ancora più pronunciato durante una procedura di intubazione in pazienti neonatali e pediatrici.
La capacità polmonare totale (TLC) e la capacità funzionale residua (FRC) sono più basse e il torace è più compliante, mentre i polmoni sono meno complianti.
Questi aspetti determinano una maggiore tendenza all’intrappolamento dell’aria e alla chiusura precoce delle vie aeree terminali.2
Preparazione all’intubazione pediatrica / neonatale
L’addestramento per l’intubazione neonatale/pediatrica può essere effettuato utilizzando la simulazione per consentire un ambiente controllato e sicuro, fornire tempo all’équipe per migliorare la comunicazione, esercitarsi nell’uso di diversi ausili per l’intubazione e lavorare attraverso diversi scenari per prepararsi a condizioni mutevoli o circostanze speciali.
Una lista di controllo per l’intubazione si è rivelata molto utile per assicurarsi che tutte le attrezzature siano disponibili e funzionanti, che i farmaci appropriati e i rispettivi dosaggi siano stati esaminati e preparati e che il team di intubazione sia pronto per la procedura.
Sono disponibili liste di controllo esemplificative che, se necessario, il team può personalizzare per adattarle alle caratteristiche della propria struttura.2-3
La valutazione del paziente prima dell’intubazione pediatrica è necessaria per valutare l’anatomia e controllare lo stato emodinamico e polmonare
A causa delle differenze anatomiche sopra menzionate, può essere utile un rullo per le spalle o un asciugamano piegato per posizionare la testa e il collo in modo da poter visualizzare le corde vocali e la glottide.
Storicamente, nei pazienti neonatali sono state utilizzate soprattutto ETT non ammanettate, ma l’uso di tubi ammanettati è in aumento in quanto gli studi hanno dimostrato che possono essere una scelta migliore.4
Anche l’intubazione orotracheale è la via più utilizzata, ma l’intubazione nasotracheale è un’opzione disponibile e può essere presa in considerazione in quanto vengono pubblicati sempre più studi che mostrano risultati favorevoli.5
Le dimensioni dell’ETT per i neonati sono spesso determinate dal peso del paziente (tubo da 2,5 mm se <1.000 grammi, tubo da 3,0 se 1.000-2.000 grammi, tubo da 3,5 mm se 2.000-3.000 grammi, tubo da 3,5 o 4,0 mm se >3.000 grammi).3
La selezione dell’ETT della giusta dimensione è stata una sfida, con diversi modelli di previsione delle dimensioni proposti.
Un articolo pubblicato nel 2022 ha confrontato quattro metodi per stimare le dimensioni corrette del tubo per i pazienti pediatrici e ha concluso che la valutazione a ultrasuoni della cartilagine cricoidea e della trachea era l’approccio migliore, mentre l’utilizzo del diametro del mignolo era il migliore degli approcci convenzionali.6
La procedura di intubazione pediatrica
Per intubare, il paziente deve essere posizionato correttamente e preossigenato.
Se possibile, i farmaci (sedativi e paralizzanti) possono essere utili per facilitare l’intubazione.
L’ossigeno e la ventilazione con maschera a sacco devono essere mantenuti per tutta la durata della procedura per evitare la desaturazione e liberare la CO2 espirata.
La sedazione è spesso ottenuta con il Fentanil (4 mcg/kg) seguito da un lavaggio con soluzione fisiologica, quindi si considera la somministrazione di Atropina (20 mcg/kg) seguita da un lavaggio con soluzione fisiologica per ridurre i problemi di bradicardia riflessa e secrezioni secche.
Il suxametonio (2 mg/kg) seguito da lavaggio salino viene somministrato per paralizzare e l’intubazione deve seguire immediatamente.
La procedura deve essere interrotta se l’intubazione non viene completata entro 30 secondi dal momento dell’inserimento del laringoscopio, se si verifica una bradicardia <70 battiti/minuto in qualsiasi momento o se la saturazione di ossigeno scende a <70%.
Utilizzare la ventilazione in maschera con ossigeno per recuperare una buona linea di base prima di riprendere la procedura.3
Si può utilizzare un catetere bougie per stabilire il percorso attraverso la glottide e consentire il passaggio dell’ETT attraverso il catetere nelle vie aeree inferiori.
La video laringoscopia può essere utile se non è possibile visualizzare la glottide.6
Il corretto posizionamento nelle vie aeree è difficile nei neonati e nei pazienti pediatrici più giovani a causa della breve lunghezza della trachea
Sono stati utilizzati modelli di previsione per fornire indicazioni sulla profondità dell’ETT, ma diversi studi hanno evidenziato problemi con molte delle linee guida.
La conferma del posizionamento della ETT comprende l’esame fisico, l’auscultazione del torace e dell’epigastrio, la capnografia, la radiografia del torace, l’uso di dispositivi che trasmettono luce e suono e gli ultrasuoni.2
Il movimento della testa (flessione o estensione del collo o rotazione della testa da un lato all’altro) sposta la ETT verso l’alto o verso il basso nella trachea.
Ciò può causare un malposizionamento dell’ETT, pertanto è necessario prestare particolare attenzione per assicurarsi che il tubo si trovi nel punto corretto e non sia malposizionato durante le procedure o gli spostamenti del paziente (ad es. trasporto, mantenimento, riposizionamento nel letto).2
SALUTE DEL BAMBINO: APPROFONDISCI LA CONOSCENZA DI MEDICHILD VISITANDO LO STAND IN EMERGENCY EXPO
Fissare le vie aeree
Una volta che l’ETT è stata inserita e controllata per verificarne la corretta posizione, deve essere fissata.
L’ETT può essere fissata con un nastro adesivo o con un dispositivo per il mantenimento del tubo.
In entrambi i casi, è necessario prestare particolare attenzione per evitare irritazioni cutanee, rotture della pelle e piaghe da decubito.
Se si utilizza il nastro adesivo, l’uso di un “pre-taping” con una medicazione trasparente, come Tegaderm di 3M, Duoderm OpSite di Convatec o la pellicola barriera No Sting di 3M, aiuta ad aumentare l’adesione del nastro e a proteggere la pelle.
Sono disponibili diversi nastri da utilizzare, tra cui prodotti come Leukoplast o Elastoplast di Beiersdorf Inc. o WetPruf di Kendall Healthcare Products.
Si raccomanda di non utilizzare composti di benzoino per favorire l’aderenza del nastro alla cute per fissare le ETT per neonati, in quanto si potrebbero verificare danni alla cute durante la rimozione del nastro.9
L’uso del nastro per fissare l’ETT è difficile nei neonati e nei pazienti pediatrici a causa della grande quantità di secrezioni orali.
Molti siti utilizzano dispositivi di tenuta dell’ETT che funzionano efficacemente nel fissare le vie aeree.
Sul mercato sono disponibili diversi dispositivi, tra cui AnchorFast ET Tube Holder, Cooper Surgical Neo-fit, Smiths Medical Portex ETTube Holder, Neotech Neo Bar, Ambu ETT Holder e Laerdal Thomas Tube Holder.9
Intubazione pediatrica, conclusione
L’intubazione di pazienti neonatali e pediatrici è intensa e può essere stressante.
Richiede abilità, conoscenza, pratica e la presenza dell’équipe giusta, dell’attrezzatura giusta, di una buona comunicazione e di un buon tempismo per avere successo.
Questi pazienti non possono essere assistiti come “piccoli adulti”, ma richiedono un’attenzione particolare a causa delle loro dimensioni e della loro fragilità.
C’è meno margine di manovra, meno spazio per fare tutto correttamente; posizionare il tubo della giusta misura nella giusta posizione è più difficile.
Riferimenti bibliografici
- From the Anesthesia Key website: Intubation of the Pediatric Patient | Anesthesia Key (aneskey.com).
- Volsko TA. Kittredge Lecture: Airway Safety in Neonatal and Pediatrics. Respiratory Care. 2022 Jun 1;67(6):756-68.
- Abdelhadi AA, et al. Non-Emergent Endotracheal Intubation of the Newborn: Practical Management. 2022 Mar.
- Chen L, et al. Cuffed versus uncuffed endotracheal tubes in pediatrics: a meta-analysis. Open Medicine. 2018 Jan 1;13(1):366-73.
- Christian CE, et al. Use and outcomes of nasotracheal intubation among patients requiring mechanical ventilation across US PICUs. Ped Crit Care Med. 2020 Mar 11;21(7):620-4.
- Putra SR. Accuracy Comparison between Four Methods of Endotracheal Tube Diameter Estimation for Pediatric Patients: An Observational, Cross-sectional Study.
- Zhou M, et al. Video laryngoscopy improves the success of neonatal tracheal intubation for novices but not for experienced medical staff. Frontiers in Pediatrics. 2020 Aug 6;8:445.
- Volsko TA, et al. Development and internal validation of an equation using anthropometric measures to predict correct endotracheal tube insertion depth. Can J Resp Ther. 2022;58:9.
- Andrews D, et al. Securing paediatric endotracheal tubes: Tape it like you mean it! Australasian Emerg Nurs J. 2007 Mar 1;10(1):30-3.
- Atkins DL, et al. 2022 Interim Guidance to Health Care Providers for Basic and ACLS in Adults, Children, and Neonates With Suspected or Confirmed COVID-19. Circulation: Cardiovascular Quality and Outcomes. 2022 Apr;15(4):e008900.
Per approfondire
Emergency Live ancora più…live: scarica la nuova app gratuita del tuo giornale per iOS e Android
Guida passo-passo all’intubazione
Intubazione: che cos’è, quando si pratica e quali sono i rischi connessi alla procedura
Aspirazione endotracheale neonatale/pediatrica: caratteristiche generali della procedura
Trauma cranico e lesioni cerebrali in età pediatrica: una panoramica generale
Quanto è comune il danno cerebrale alla nascita?
Gestione delle vie aeree: consigli per una efficace intubazione
I. tracheale: ecco quando, come e perché creare vie aeree artificiali per il paziente
UK / Pronto Soccorso, l’intubazione pediatrica: la procedura con un bambino in gravi condizioni
Intubazione: rischi, anestesia, rianimazione, dolore alla gola
Che cos’è l’intubazione e perché si fa?
Gestione del ventilatore: la ventilazione del paziente
Scopo dell’aspirazione dei pazienti durante la sedazione
Sindrome da aspirazione: prevenzione e intervento in emergenza
Aspirazione endotracheale neonatale/pediatrica: caratteristiche generali della procedura
Ossigeno supplementare: bombole e supporti per la ventilazione negli USA
Sondino nasale per ossigenoterapia: cos’è, come è fatta, quando si usa
Ossigeno-ozonoterapia: per quali patologie è indicata?
Cannula nasale per ossigenoterapia: cos’è, come è fatta, quando si usa
Aspiratori, confronto tecnico fra i prodotti più venduti
Valutazione di base delle vie aeree: una panoramica d’insieme
Guida passo-passo all’intubazione
Soffocamento: come fare la manovra di Heimlich in bimbi e adulti
Primo soccorso per le scottature: come trattare le lesioni da ustione da acqua calda
Primo soccorso: come trattare un bambino che soffoca
Manovra di Heimlich: scopriamo assieme cos’è e come praticarla
Soffocamento con ostruzione da cibo, liquidi, saliva in bimbi e adulti: cosa fare?
Che cos’è il soffocamento? Cause, trattamento e prevenzione
Soffocamento: definizione, cause, sintomi, morte
Ustioni da elettricità: trattamento di primo soccorso e suggerimenti per la prevenzione
Guida passo-passo all’intubazione
Morte per soffocamento: segni, sintomi, fasi e tempi
Rianimazione cardiopolmonare: la velocità di compressione per la RCP di adulti, bambini e neonati
Le manovre di disostruzione respiratoria – anti soffocamento nel lattante
Soffocamento: cosa fare nei 5-6 minuti che abbiamo a disposizione
10 proposte realizzabili per salvare vite: i defibrillatori e il BLS secondo IRC
BLS (Basic Life Support): che cos’è?
Principi di Rianimazione Pediatrica: quali manovre rianimatorie in soffocamento o arresto cardiaco?
Interventi in emergenza: le 4 fasi che precedono la morte per annegamento
Soccorso in ambiente acquatico: annegamento, differenze tra finzione e realtà
Prevenzione dell’annegamento e soccorso acquatico: pericolo in mare, le Rip Current
Annegamento, ogni anno muoiono 320 mila persone nel mondo: le indicazioni dell’ ISS
Primo soccorso, le cinque paure legate alla rianimazione cardiopolmonare (RCP)
Soccorso acquatico: il primo soccorso in caso di annegamento, i danni da immersione
IN COSA CONSISTE L’ANNEGAMENTO?
LA SINDROME DA SEMI-ANNEGAMENTO
COSA FARE PER PREVENIRLO IN INFANTI, RAGAZZI E BAMBINI?
LE DIECI REGOLE D’ORO DA SEGUIRE PER NON ANNEGARE
Primo soccorso: il trattamento iniziale e ospedaliero delle vittime di annegamento
Con il caldo bambini a rischio malattie da calore: ecco cosa fare
Caldo estivo e trombosi: rischi e prevenzione
Annegamento a secco e secondario: significato, sintomi e prevenzione
Annegamento in acqua salata o piscina: trattamento e primo soccorso