Sindrome di Horner: che cos'è e come diagnosticarla
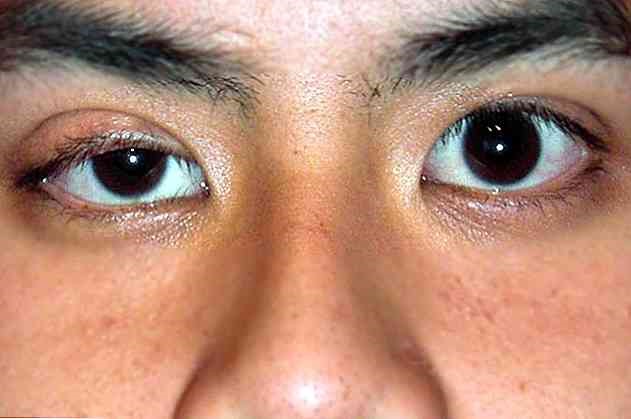
La sindrome di Horner è caratterizzata da ptosi, miosi e anidrosi dovute alla disfunzione dell’output simpatico cervicale
La sindrome di Horner si verifica quando c’è un’interruzione delle vie simpatiche cervicali che vanno dall’ipotalamo all’occhio
La lesione causale può essere primaria (anche congenita) o secondaria a un altro disturbo.
Le lesioni sono in genere suddivise nelle seguenti:
- Centrali (p. es., ischemia del tronco encefalico, siringomielia, tumori cerebrali)
- Periferiche (p. es., tumore di Pancoast, adenopatia cervicale, traumi della testa e del collo, dissezione aortica o carotidea e aneurisma dell’aorta toracica).
Le lesioni periferiche possono essere di origine pregangliare o postgangliare.
Sintomatologia della sindrome di Horner
La sintomatologia della sindrome di Horner comprende ptosi, miosi, anidrosi e iperemia del lato affetto.
Nella forma congenita l’iride non si pigmenta e rimane blu-grigia.
Diagnosi della sindrome di Horner
- Test di instillazione con gocce di cocaina
- RM o TC per diagnosticare la causa
Instillare dei colliri può aiutare a confermare e caratterizzare la sindrome di Horner
Inizialmente, gocce di cocaina (4-5%) o di apraclonidina (0,5%) sono messe in entrambi gli occhi:
- Cocaina: la cocaina blocca la ricaptazione sinaptica della noradrenalina e provoca la dilatazione della pupilla dell’occhio non affetto.
- Se è presente una lesione postgangliare (sindrome di Horner periferica), la pupilla dell’occhio interessato non si dilata perché i terminali del nervo postganglionico sono degenerati; il risultato è un aumento dell’anisocoria.
- Se la lesione è al di sopra del ganglio cervicale superiore (sindrome di Horner pregangliare o centrale) e le fibre postgangliari sono intatte, anche la pupilla dell’occhio colpito si dilata e l’anisocoria diminuisce.
- Apraclonidina: l’apraclonidina è un debole agonista alfa-adrenergico che restringe la pupilla di un occhio normale. Se è presente una lesione postgangliare (sindrome di Horner periferica), la pupilla dell’occhio colpito si dilata molto di più di quella dell’occhio non affetto perché il muscolo dilatatore dell’iride dell’occhio colpito ha perso la sua innervazione simpatica e ha sviluppato una ipersensibilità adrenergica. Di conseguenza, l’anisocoria diminuisce. (Tuttavia, i risultati possono essere falsi negativi se la lesione è acuta.) Se la lesione è pregangliare (o in caso di una sindrome di Horner centrale), la pupilla dell’occhio interessato non si dilata perché il muscolo dilatatore dell’iride non sviluppa un’aumentata sensibilità adrenergica; di conseguenza, aumenta l’anisocoria.
Se i risultati suggeriscono la sindrome di Horner, può essere inserita in entrambi gli occhi 48 h dopo idrossianfetamina (1%) per aiutare a localizzare la lesione.
L’idrossianfetamina funziona facendo sì che la noradrenalina venga rilasciata dai terminali presinaptici.
Non ha effetto se sono presenti lesioni postgangliari poiché queste lesioni causano la degenerazione dei terminali postgangliari.
Pertanto, quando viene applicata l’idrossiamfetamina, si verifica quanto segue:
- Lesione postgangliare: la pupilla dell’occhio affetto non si dilata, ma la pupilla dell’occhio sano si dilata, con conseguente aumento anisocoria.
- Lesione centrale o pregangliare: la pupilla dell’occhio affetto si dilata normalmente o più di quanto non faccia normalmente, e la pupilla dell’occhio non affetto si dilata normalmente, con conseguente diminuzione o immutata anisocoria. (Tuttavia, lesioni postgangliari talvolta danno gli stessi risultati.)
Il test con idrossianfetamina viene eseguito meno frequentemente rispetto ai test con apraclonidina, in parte perché l’idrossiametamina tende a essere disponibile meno spesso.
Affinché i risultati siano validi, il test dell’idrossiametamina deve essere ritardato fino a 24 h dopo l’instillazione di apraclonidina.
I pazienti con sindrome di Horner devono essere sottoposti a RM o TC dell’encefalo, del midollo, del torace o del collo (in base al sospetto clinico) per localizzare l’anomalia.
Trattamento della sindrome di Horner
- Trattamento della causa
Se identificabile, la causa viene trattata; non ci sono terapie per la sindrome di Horner primitiva.
Per approfondire:
Emergency Live ancora più…live: scarica la nuova app gratuita del tuo giornale per iOS e Android
Malattie autoimmuni: la sabbia negli occhi della Sindrome di Sjögren
Abrasioni corneali e corpi estranei nell’occhio: come intervenire? Diagnosi e trattamento



